Der Verband der Ersatzkassen e. V. (vdek) richtet gemeinsam mit seinen sechs Mitgliedskassen TK, BARMER, DAK-Gesundheit, KKH, hkk und HEK den gesundheitspolitischen Blick auf die kommende Bundestagswahl und nachfolgende Koalitionsverhandlungen. Auf dieser Seite dokumentiert ersatzkasse magazin. die wichtigsten gesundheitspolitischen Positionen und Forderungen.

Gesundheitspolitik | Selbstverwaltung
Evaluierung aller Covid-19-bedingten Sonderregelungen
In Pandemiezeiten wurden Dinge möglich, die zuvor undenkbar erschienen. Beispielhaft stehen hier die Krankschreibung per Telefon oder die coronabedingte Substitution ärztlicher Leistungen in bestimmten Bereichen. Solche Regelungen bieten sich auch für die Regelversorgung an. Gemeinsam mit allen Akteur:innen im Gesundheitssystem sollte geprüft werden, welche weiteren Maßnahmen in die Regelversorgung übernommen werden können.
Einheitliche Bundesaufsicht über die gesetzlichen Krankenkassen unter dem Bundesamt für Soziale Sicherung
Nur so kann ungleichen Bedingungen im wettbewerblichen Krankenversicherungsmarkt wirksam entgegengetreten werden. Bislang werden nur diejenigen Krankenkassen unter Bundesaufsicht gestellt, die in mehr als drei Bundesländern aktiv sind. Von derzeit insgesamt 103 Krankenkassen (Stand: 1. Januar 2021) befinden sich bereits 63 unter Bundesaufsicht und der Rest unter Aufsicht der jeweiligen Landesbehörde. Die uneinheitliche Aufsichts- und Prüfpraxis der jeweiligen Aufsichtsbehörden verzerrt den Wettbewerb.
Politische Eingriffe in die Handlungsautonomie der Selbstverwaltung unterlassen und ihre Gestaltungsmöglichkeiten respektieren und ausweiten
Die Selbstverwaltung ist ein entscheidender Grundpfeiler und ein Beleg für ein leistungsfähiges Gesundheitssystem mit einer qualitativ hochwertigen, gerechten und zugleich wirtschaftlichen Versorgung, das weltweit seinesgleichen sucht. Auch die Corona-Pandemie macht deutlich, dass die Selbstverwaltung reaktionsstark handeln kann. Beispiele sind die Einführung der Krankschreibung per Telefon, das länger gültige Entlassrezept nach einem Krankenhausaufenthalt oder die Ermöglichung von Videosprechstunden.
Selbstverwaltung modernisieren und digitalisieren
Die Online-Sozialwahlen 2023 sind ein erster großer Schritt in Richtung Digitalisierung und hin zu zeitgemäßen Verwaltungsprozessen innerhalb der Selbstverwaltung. Es gilt, diese digitalen Prozesse weiterzuentwickeln. Die Online-Sozialwahlen 2023 sind zu evaluieren und nach erfolgreicher Evaluation zwingend zu verstetigen. Zusätzlich zu schriftlichen Beschlussverfahren der Selbstverwaltungsgremien müssen auch digitale Beschlussverfahren im Rahmen von Videokonferenzen gesetzlich ermöglicht werden.
Ehrenamt in der Sozialen Selbstverwaltung weiter stärken
Die Rahmenbedingungen könnten zum Beispiel über angemessene Steuerfreibeträge für die Aufwandsentschädigungen der Ehrenamtlichen, die zudem bundesweit einheitlich gehandhabt werden sollten, verbessert werden.
GKV-Finanzierung, Risikostrukturausgleich
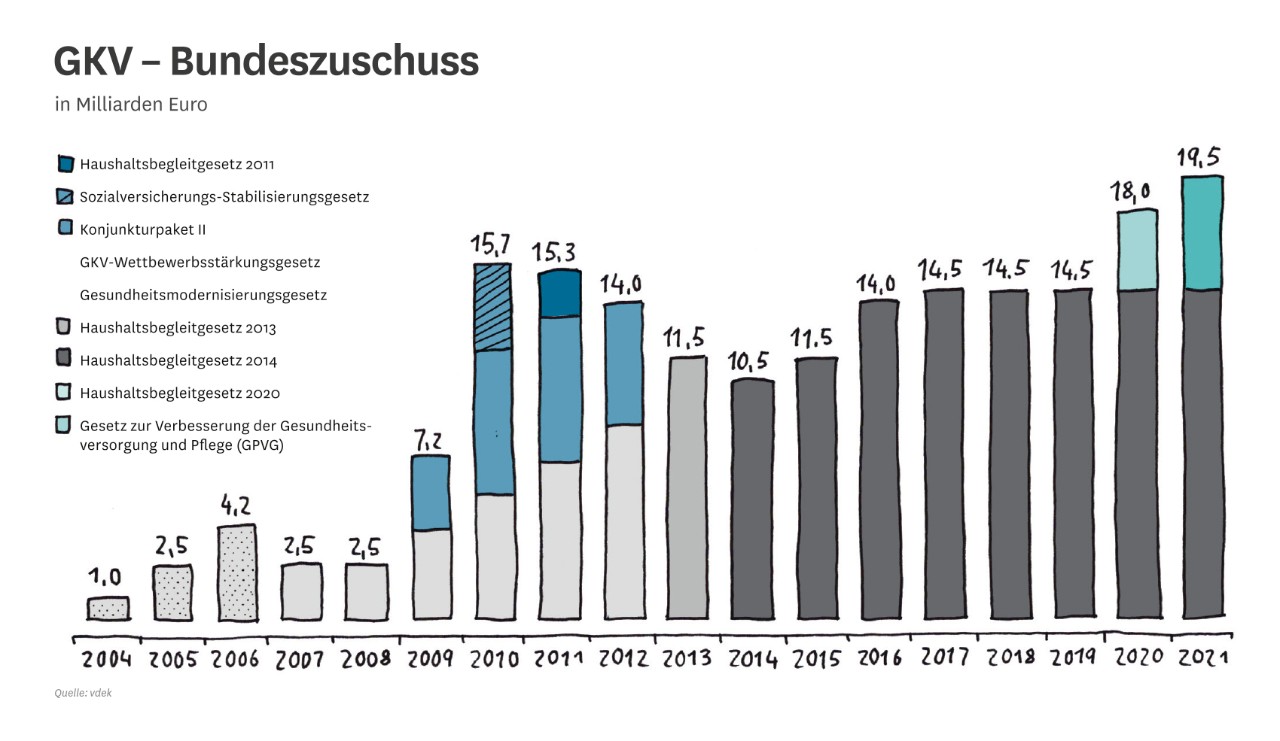
Steuerzuschuss aus dem Bundeshaushalt in den Gesundheitsfonds auf einem höheren Niveau verstetigen, um alle versicherungsfremden Leistungen abzudecken und eine Explosion der Zusatzbeiträge konkret ab dem Jahr 2022 zu verhindern
Die Lücke zwischen dem Steuerzuschuss zur pauschalen Abgeltung der versicherungsfremden Leistungen der gesetzlichen Krankenversicherung (GKV) und dem tatsächlichen Volumen versicherungsfremder Leistungen muss geschlossen und die GKV nachhaltig finanziert werden.
Beitrag für Hartz IV-Bezieher:innen anpassen
Unbestritten ist, dass seit vielen Jahren die Krankenkassen für Hartz IV-Bezieher:innen nach den gesetzlichen Regelungen einen Mitgliedsbeitrag zugewiesen bekommen, der in Summe systematisch und deutlich unter den durchschnittlichen Leistungsausgaben dieser Versicherten liegt. Die Unterfinanzierung wird heute alleine von den übrigen Beitragszahler:innen der GKV geschultert und bürdet ihnen weitere systemfremde Aufgaben auf, die mit dem heutigen Steuerzuschuss nicht abgegolten sind.
Morbi-RSA konsequent weiterentwickeln
Die Reform mit dem Fairer-Kassenwettbewerb-Gesetz war richtig und wichtig. Darauf aufbauend müssen aber noch weitere Maßnahmen folgen. So müssen Wettbewerbsverzerrung weiterhin systematisch ausgeschlossen werden und faire Bedingungen ausnahmslos für alle gesetzlichen Krankenkassen gelten. Gerade die Ersatzkassen fühlen sich, als ausschließlich bundesweit geöffnete Kassenart, die auch zueinander in Konkurrenz stehen, einem fairen Wettbewerb besonders verpflichtet. Wahlfreiheit für die Versicherten einerseits und Konkurrenz der Krankenkassen andererseits sorgen dafür, dass die Versorgung auf die Patient:innen zugeschnitten wird und Innovationen auch tatsächlich bei ihnen ankommen.
Für die Leistungsbereiche in der GKV, in denen heute eine Mehrwertsteuerpflicht besteht, diese generell auf den ermäßigten Steuersatz von sieben Prozent absenken
Dies gilt bereits heute z. B. für Grundnahrungsmittel und kulturelle Leistungen. Dadurch würden nicht nur die Beitragszahler:innen in der GKV, sondern auch Menschen mit geringen Einkommen z. B. bei der Selbstmedikation mit rezeptfreien Arzneimitteln entlastet.

Digitale Behandlungsmöglichkeiten ausbauen
Das ermöglicht nicht nur einen einfacheren Zugang zu fachärztlicher Expertise, sondern ist auch für leichtere Erkrankungen geeignet, insbesondere im Zusammenspiel mit der eingeführten eAU und dem E-Rezept.
Insgesamt Mechanismen für eine faire Preisbildung aller digitalen Gesundheitsprodukte finden
Bereits die ersten Erfahrungen mit Digitalen Gesundheitsanwendungen (DiGA) zeigen, dass der geforderte Herstellerpreis in einem Missverhältnis zum Patient:innennutzen steht, insbesondere bei DiGA, die sich noch in der Erprobung befinden. Ein fairer Preis muss sich aus dem Nutzen, also dem konkreten Patient:innen nutzen, ableiten lassen und die Wirtschaftlichkeit der Gesundheitsleistung berücksichtigen. Er muss in Verhandlungen zwischen dem GKV-Spitzenverband und dem bzw. der jeweiligen Hersteller:in bestimmt werden. Zusätzlich muss dieser verhandelte Preis rückwirkend ab dem ersten Tag nach Markteinführung gelten.
Qualität vor Quantität auch in der digitalisierten Gesundheitsversorgung
Es dürfen nur Anwendungen in die Versorgung gelangen, die nach wissenschaftlichen Kriterien nachweisen konnten, dass sie den Patient:innen nützen und keinesfalls schaden. Auch müssen Anwendungen den Anforderungen an Datenschutz und Datensicherheit entsprechen. Das gilt beispielsweise für Gesundheits-Apps bzw. DiGA.
Aktuelle Aufstellung der gematik hinsichtlich ihrer Rolle und ihrer Ziele überprüfen
Mit der Übernahme der mehrheitlichen Gesellschafteranteile durch den Bund wurden die Einflussmöglichkeiten der Selbstverwaltung geschwächt, sodass ein Gestalten und Entgegensteuern z. B. bei Fehlentwicklungen schwierig ist. Dies ist insbesondere auch angesichts gewonnener Kompetenzzuwächse der gematik problematisch.
Gesundheitskompetenz der Bevölkerung stärken
Eine repräsentative Studie der Universität Bielefeld zeigt, dass mehr als die Hälfte der Menschen in Deutschland Probleme hat, sich in der Gesundheitsinformationsflut zurecht zu finden und gute Entscheidungen für ihre Gesundheit zu treffen. Seriöse und unseriöse Angebote seien dabei oft nur schwer zu unterscheiden. Das Nationale Gesundheitsportal, ein Webangebot des Bundesministeriums für Gesundheit, ist ein guter Zwischenschritt. Ziel muss es sein, dass die Verbesserung der Gesundheitskompetenz als eine gesamtgesellschaftliche Aufgabe wahrgenommen wird.
Das erste Jahr der freien Preisbildung muss entfallen
Der am Ende des AMNOG-Verfahrens zu verhandelnde Erstattungsbetrag soll rückwirkend ab dem ersten Tag nach Markteintritt gelten. So können Anreize verhindert werden, die zum Aufrufen von Mondpreisen verleiten.
Hilfsmittel-Ausschreibungsverbot zurücknehmen
Das Erfolgsmodell der Arzneimittel-Rabattverträge soll auch im Hilfsmittelbereich voll zum Tragen kommen. Seit dem Ausschreibungsverbot im Terminservice- und Versorgungsgesetz (TSVG) ist festzustellen, dass sich die Verhandlungen aufgrund unrealistischer Preisforderungen der Hersteller:innen über mehrere Monate hinziehen. Diese liegen, ohne erkennbaren Grund, mitunter 100 bis 200 Prozent über den vorherigen Preisen. Eine Vertragsgestaltung per Ausschreibung würde wieder zu bürokratiearmen Vertragsabschlüssen führen und eine gute Hilfsmittelversorgung gewährleisten.
Stationäre Versorgung | Pflege
In der Breite eine konsequente Qualitätsverbesserung durch Leistungsverdichtung praktizieren
Nicht an jedem Krankenhaus muss jeder Eingriff durchgeführt werden können. Gerade die Covid-19-Pandemie hat gezeigt, dass besonders kritische Fälle, wie beispielsweise intensivmedizinische Beatmungsfälle, vor allem an hochspezialisierten Fachkrankenhäusern oder Krankenhäusern der Schwerpunktversorgung konzentriert wurden. Daraus sind für die Zukunft die richtigen Lehren zu ziehen.
Fallpauschalen methodisch weiterentwickeln
Die aktuelle DRG-Systematik setzt Fehlanreize für eine starke Mengenausweitung von oftmals unnötigen Operationen. Das führt zu einer Personalkonzentration in ohnehin bereits überversorgten Regionen, zu einem Personalmangel in unterversorgten Regionen und damit zu einer Fehlversorgung. Die Tendenz zur OP- und Hochtechnologiemedizin im Krankenhaus muss korrigiert und die Patient:innenorientierung in den Mittelpunkt gestellt werden.
Mit einem dauerhaften Steuerzuschuss die Pflegeversicherung stützen
Die Absicherung des Pflegerisikos ist eine gesamtgesellschaftliche Aufgabe, die verlässlich finanziert werden muss. Der Steuerzuschuss muss dauerhaft und verlässlich sein, um die Gefahr einer Finanzierung nach Kassenlage und kurzfristige Beitragssatzerhöhungen zu verhindern.
Beteiligung der privaten Pflegeversicherung (PPV) am gemeinsamen Finanzausgleich mit der sozialen Pflegeversicherung (SPV)
Dies wäre solidarisch, da die PPV im Vergleich zur SPV vor allem einkommensstarke Personen mit guten Risiken (geringere Pflegewahrscheinlichkeit) versichert. Nach Ansicht von Expert:innen findet hier aktuell eine Risikoselektion statt. Der Finanzausgleich könnte die SPV um bis zu zwei Milliarden Euro jährlich entlasten.
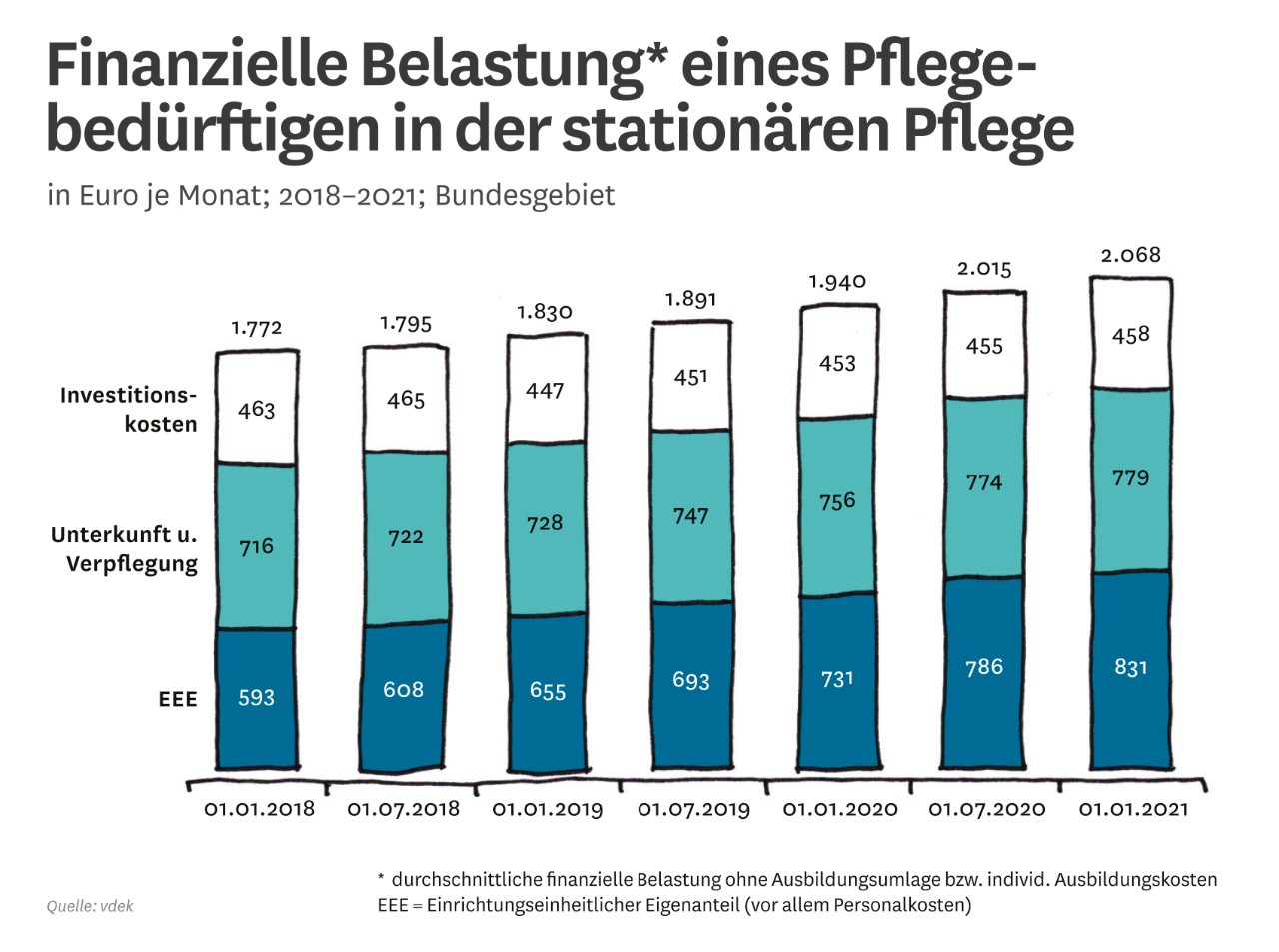
Finanzielle Gesamtbelastung der Pflegebedürftigen darf nicht unvermindert weiter steigen, da sonst immer mehr Menschen – trotz Pflegeversicherung – auf Leistungen der Sozialhilfe angewiesen sind
Hier sind dringend politische Lösungen gefordert, da die erfolgten und noch zu erwartenden Mehrbelastungen, z. B. durch verbesserte Tariflöhne in der Pflege, die Belastungen noch weiter steigen lassen bzw. im ambulanten Bereich dazu führen, dass die Pflegebedürftigen sich immer weniger Leistungen einkaufen können.
Leistungen der Kurzzeit- und Verhinderungspflege zu einem jährlichen Entlastungsbudget zusammenfassen
Das entlastet vor allem die pflegenden Angehörigen und sollte flexibel und unbürokratisch in Anspruch genommen werden können.
Weitere Artikel aus ersatzkasse magazin. 3. Ausgabe 2021
-
 Interview mit Prof. Dr. Ferdinand M. Gerlach, Ratsvorsitzender SVR Gesundheit
Interview mit Prof. Dr. Ferdinand M. Gerlach, Ratsvorsitzender SVR Gesundheit„Digitalisierung dient dem Patientenwohl“
-
 Interview mit dem vdek-Verbandsvorsitzenden Uwe Klemens
Interview mit dem vdek-Verbandsvorsitzenden Uwe Klemens„Der Selbstverwaltung mehr Entscheidungskompetenz zutrauen“













 Gesunde Lebenswelten – Ein Angebot der Ersatzkassen
Gesunde Lebenswelten – Ein Angebot der Ersatzkassen Landesbasisfallwerte 2025
Landesbasisfallwerte 2025 ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit
ICF – Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit Beitragsbemessungs- grenzen und Beitragssätze 2025
Beitragsbemessungs- grenzen und Beitragssätze 2025 Heilmittelversorgung – Verträge und Vergütungen
Heilmittelversorgung – Verträge und Vergütungen


